Понятия «дыхательная» и «легочная» недостаточность близки друг к другу, но понятие «дыхательная» недостаточность шире, чем «легочная», так как в него входит не только недостаточность внешнего дыхания, но и недостаточность транспорта газов от легких к тканям и от тканей к легким, а также недостаточность тканевого дыхания, развивающаяся при де-компенсированном легочном сердце.
90
Легочное сердце развивается на фоне дыхательной недостаточности II и, чаще, III степени. Симптомы дыхательной недостаточности сходны с таковыми при сердечной недостаточности, поэтому перед врачом стоит трудная задача их дифференциации и определения перехода компенсированного Л С в декомпенсированное.
Компенсированное легочное сердце. На I э т а-п е диагностического поиска выявить сколько-нибудь специфические жалобы не представляется возможным, так как их не существует. Жалобы больных в этот период определяются основным заболеванием, а также той или иной степенью дыхательной недостаточности.
На II этапе диагностического поиска можно выявить прямой клинический признак гипертрофии правого желудочка — усиленный разлитой сердечный толчок, определяемый в прекардиальной или в подложечной области. Однако при наличии выраженной эмфиземы, когда сердце прикрыто и оттеснено от передней грудной стенки эмфизематозно расширенными легкими, обнаружить указанный признак удается редко. В то же время при эмфиземе легких эпигастральная пульсация, обусловленная усиленной работой правого желудочка, может наблюдаться и при отсутствии его гипертрофии, в результате низкого стояния диафрагмы и опущения верхушки сердца.
Аускультативных данных, специфичных для компенсированного ЛС, не существует. Однако предположение о наличии легочной гипертензии становится более вероятным при выявлении акцента или расщепления II тона над легочной артерией. При высокой степени легочной гипертензии может выслушиваться диастолический шум Грехема Стила. Признаком компенсированного ЛС считается также громкий I тон над правым предсердно-желу-дочковым (трехстворчатым) клапаном по сравнению с I тоном над верхушкой сердца. Значение этих аускультативных признаков относительно, так как они могут отсутствовать у больных с выраженной эмфиземой.
Решающим для диагностики компенсированного Л С является III этап диагностического поиска, позволяющий выявить гипертрофию правых отделов сердца.
Значение различных инструментальных методов диагностики неодинаково.
Показатели функции внешнего дыхания отражают тип нарушения дыхания (обструктивный, рестриктивный, смешанный) и степень дыхательной недостаточности. Однако они не могут быть использованы для отграничения компенсированного Л С от дыхательной недостаточности.
Рентгенологические методы позволяют выявить ранний признак легочного сердца — выбухание конуса легочной артерии (лучше определяется в 1-м косом положении) и расширение ее. Тогда может быть отмечено умеренное увеличение правого желудочка.
Рентгенокимограммы сердца в систолу и диастолу позволяют судить о гипертрофии правого желудочка и правого предсердия по увеличению амплитуды их зубцов. Выявляемое на электрокимограмме увеличение крутизны подъема кривой легочной артерии и запаздывание ее подъема в фазе изгнания свидетельствуют о легочной гипертензии.
Электрокардиография является наиболее информативным методом диагностики легочного сердца. Существуют убедительные «прямые» признаки ЭКГ гипертрофии правого желудочка и правого предсердия, коррелирующие со степенью легочной гипертензии: 1) Rv, S 7 мм; 2) R/Sv, S 1;
91
3) RVl+SVi & 10,5 мм; 4) время внутреннего отклонения в отведении Vi > 0,03 — 0,05 с; 5) комплекс QR в отведении Vi (при отсутствии инфаркта миокарда); 6) неполная блокада правой ножки пучка Гиса при RVl > 10 мм; 7) полная блокада правой ножки пучка Гиса при RVl > 15 мм; 8) инверсия зубца Т в отведении V( — V2.
При наличии двух и более «прямых» признаков на ЭКГ диагноз ЛС считается достоверным.
Большое значение имеет также выявление признаков гипертрофии правого предсердия: (P-pulmonale) во II и III, aVF и в правых грудных отведениях.
Фонокардиография может помочь в графическом выявлении высокой амплитуды легочного компонента II тона, диастолического шума Грехема Стила — признака высокой степени легочной гипертензии.
Существенное значение имеют бескровные методы исследования гемодинамики, по результатам которых можно судить о величине давления в легочной артерии:
1) определение давления в системе легочной артерии по длительности
фазы изометрического расслабления правого желудочка, определяемой во
время синхронной записи ЭКГ, ФКГ и флебограммы яремной вены или
кинетокардиограммы;
2) peonyльмонография (наиболее простой и доступный для поликли
нических условий метод), позволяющая по изменению апикально-базаль-
ного градиента судить о нарастании гипертензии малого круга кровообра
щения.
Самым достоверным способом выявления легочной гипертензии является измерение давления в правом желудочке и в легочной артерии с помощью катетера. (В покое у здоровых людей верхний предел нормального систолического давления в легочной артерии равен 25 — 30 мм рт. ст.) Однако этот метод не может быть рекомендован как основной, так как его использование возможно только в специализированном стационаре.
Нормальные показатели систолического давления в покое не исключают диагноза ЛС. Известно, что уже при минимальных физических нагрузках, а также при обострении бронхолегочной инфекции и усилении бронхиальной обструкции оно начинает повышаться (выше 30 мм рт. ст.) неадекватно нагрузке. При компенсированном ЛС венозное давление и скорость кровотока остаются в пределах нормы.
Декомпенсированное легочное сердце. Диагностика декомпенсированного ЛС, если недостаточность кровообращения достигает IIБ и III стадии, в большинстве случаев является несложной. Начальные стадии недостаточности кровообращения при ЛС диагностировать затруднительно, так как ранний симптом сердечной недостаточности — одышка — не может служить подспорьем в данном случае, поскольку существует у больных ХНЗЛ как признак дыхательной недостаточности задолго до развития недостаточности кровообращения.
Вместе с тем анализ динамики жалоб и основных клинических симптомов позволяет обнаружить начальные признаки декомпенсации Л С.
На I этапе диагностического поиска выявляется изменение характера одышки: она становится более постоянной, меньше зависит от пого-
92
ды. Увеличивается частота дыханий, но выдох не удлиняется (удлиняется при бронхиальной обструкции). После кашля интенсивность и длительность одышки возрастают, она не уменьшается после приема бронходила-таторов. Одновременно нарастает легочная недостаточность, достигая III степени (одышка в покое). Прогрессирует утомляемость и снижается трудоспособность, появляются сонливость и головные боли (результат гипоксии и гиперкапнии).
Больные могут жаловаться на боли в области сердца неопределенного характера. Происхождение этих болей достаточно сложно и объясняется сочетанием ряда факторов, в том числе метаболическими нарушениями в миокарде, гемодинамической перегрузкой его при легочной гипертен-зии, недостаточным развитием коллатералей в гипертрофированном миокарде.
Иногда боли в сердце могут сочетаться с выраженным удушьем, возбуждением, резким общим цианозом, что характерно для гипертонических кризов в системе легочной артерии. Внезапный подъем давления в легочной артерии объясняется раздражением барорецепторов правого предсердия, повышенным давлением крови при правожелудочковой недостаточности.
Жалобы больных на отеки, тяжесть в правом подреберье, увеличение размеров живота при соответствующем (чаще всего хроническом) легочном анамнезе позволяют заподозрить декомпенсированное ЛС.
На II этапе диагностического поиска выявляется симптом постоянно набухших шейных вен, так как после присоединения в легочной еще и сердечной недостаточности шейные вены набухают не только на выдохе, но и на вдохе. На фоне диффузного цианоза (признак легочной недостаточности) развивается акроцианоз, пальцы и кисти рук становятся холодными на ощупь. Отмечаются пастозность голеней, отеки нижних конечностей. Следует иметь в виду, что при развитии такого осложнения ХНЗЛ, как амилоидоз, также могут возникать отеки.
Отмечается постоянная тахикардия, причем в покое этот симптом более выражен, чем при нагрузке. Определяется выраженная эпигастраль-ная пульсация, обусловленная сокращениями гипертрофированного правого желудочка. При дилатации правого желудочка может развиться относительная недостаточность предсердно-желудочкового клапана, что обусловливает появление систолического шума у мечевидного отростка грудины. По мере развития сердечной недостаточности тоны сердца становятся глухими. Возможно повышение артериального давления вследствие гипоксии.
Следует помнить об увеличении печени как раннем проявлении недостаточности кровообращения. Печень может выступать из-под края реберной дуги у больных с эмфиземой и без признаков недостаточности кровообращения. При развитии сердечной недостаточности в начальных стадиях выявляется увеличение преимущественно левой доли печени, пальпация ее чувствительна или болезненна. По мере нарастания симптомов декомпенсации выявляется положительный симптом Плеша.
Асцит и гидроторакс наблюдаются редко и, как правило, при сочетании легочного сердца с атеросклеротическим кардиосклерозом или гипертонической болезнью II —III стадии.
III этап диагностического поиска имеет меньшую значимость в диагностике декомпенсированного Л С.
93
Рентгенологические данные позволяют выявить более выраженное увеличение правых отделов сердца и патологию легочной артерии: 1) усиление сосудистого рисунка корней легких при относительно «светлой периферии»; 2) расширение правой нисходящей ветви легочной артерии — важнейший рентгенологический признак легочной гипертензии; 3) усиление пульсации в центре легких и ослабление ее в периферических отделах.
На ЭКГ — прогрессирование симптомов гипертрофии правых желудочка и предсердия, часто блокада правой ножки предсердно-желудочко-вого пучка (пучка Гиса), нарушения ритма (экстрасистолы).
При исследовании гемодинамики обнаруживают нарастание давления в легочной артерии (выше 45 мм рт. ст.), замедление скорости кровотока, повышение венозного давления. Последнее у больных Л С свидетельствует о присоединении сердечной недостаточности (этот симптом не является ранним).
В анализах крови могут выявляться эритроцитоз (реакция на гипоксию), повышение показателя гематокрита, увеличение вязкости крови, в связи с чем СОЭ у таких больных может оставаться нормальной даже при активности воспалительного процесса в легких.
Диагностика ЛС. При постановке диагноза компенсированного Л С решающая роль принадлежит выявлению гипертрофии правых отделов сердца (желудочка и предсердия) и легочной гипертензии, в диагностике декомпенсированного Л С основное значение, помимо этого, имеет выявление симптомов правожелудочковой сердечной недостаточности.
Формулировка развернутого клинического диагноза учитывает: 1) основное заболевание, приведшее к формированию ЛС; 2) легочную (дыхательную) недостаточность (степень выраженности); 3) легочное сердце (стадия): а) компенсированное; б) декомпенсированное (указывается степень выраженности правожелудочковой недостаточности, т. е. ее стадия).
Лечение. Комплекс лечебных мероприятий включает в себя воздействие: 1) на заболевание, являющееся причиной развития ЛС (так как наиболее частой причиной является ХНЗЛ, то в период обострения воспалительного процесса в бронхолегочной системе применяют антибиотики, сульфаниламидные препараты, фитонциды — тактика лечения антибактериальными средствами описана в предыдущих разделах); 2) на звенья патогенеза Л С (восстановление нарушенной вентиляции и дренажной функции бронхов, улучшение бронхиальной проходимости, снижение легочной гипертензии, устранение правожелудочковой недостаточности).
• Улучшению бронхиальной проходимости способствует уменьшение
воспаления и отека слизистой оболочки бронхов (антибиотики, кор-
тикостероиды, вводимые интратрахеально) и ликвидация бронхо-
спазма (симпатомиметические средства; эуфиллин, особенно его
препараты пролонгированного действия; холинолитические средст
ва и антагонисты ионов кальция).
• Бронхиальному дренажу способствуют средства, разжижающие
мокроту, отхаркивающие средства, а также постуральный дренаж и
специальный комплекс лечебной физкультуры.
94
• Восстановление бронхиальной вентиляции и улучшение бронхиаль
ной проходимости приводят к улучшению альвеолярной вентиля
ции и нормализации кислородтранспортной системы крови.
Основную роль в улучшении вентиляции играет газовая терапия, включающая: а) оксигенотерапию (под контролем газов крови и показателей КОС), в том числе длительную ночную терапию с 30 % содержанием кислорода во вдыхаемом воздухе; при необходимости используется гелий-кислородная смесь; б) терапию с вдыханием СОг при резком его снижении в крови, что возникает при выраженной гипервентиляции.
По показаниям больной осуществляет дыхание с положительным давлением в конце выдоха (вспомогательная И В Л или регулятор искусственного дыхания — небулятор Люкевича). Применяется специальный комплекс дыхательной гимнастики, направленный на улучшение легочной вентиляции.
В последние годы при лечении дыхательной недостаточности III степени с успехом применяют новый дыхательный аналептик — алмит-рин (векторион), способствующий увеличению напряжения кислорода в артериальной крови за счет стимуляции периферических хеморецеп-торов.
Нормализация кислородтранспортной системы крови достигается:
1) увеличением поступления кислорода в кровь (гипербарическая ок-сигенация); б) повышением кислородной функции эритроцитов с помощью экстракорпоральных методов (гемосорбция, эритроцитаферез и т. п.); в) усилением отщепления кислорода в тканях (нитраты).
• Снижение давления в легочной артерии достигается различными
способами: введением эуфиллина, салуретиков, блокаторов альдо-
стерона, а-адреноблокаторов, блокаторов ангиотензинпревраща-
ющего фермента. Большую роль играет воздействие на микроцир-
куляторное русло, осуществляемое с помощью продектина, компла-
мина, действующих на сосудистую стенку, и гепарина, курантила,
реополиглюкина, оказывающих благотворное действие на внутрисо-
судистое звено гемостаза. Возможно проведение кровопусканий
(при эритроцитозе и других проявлениях плеторического син
дрома) .
• Ликвидация правожелудочковой недостаточности проводится со
гласно основным принципам лечения сердечной недостаточности:
мочегонные, блокаторы альдостерона, препараты, влияющие на ме
таболизм миокарда, периферические вазодилататоры (эффективны
пролонгированные нитраты). Вопрос о применении сердечных гли-
козидов решают индивидуально.
Прогноз. Неблагоприятным прогноз становится при появлении признаков декомпенсации сердца и зависит от стадии сердечной недостаточности. Он более благоприятен при положительном эффекте от внутривенного введения эуфиллина и во многом определяется этиологией легочного сердца.
Профилактика. С целью предупреждения развития Л С следует проводить активное лечение основных заболеваний: ХНЗЛ, васкулитов, ожирения и др., вести активную профилактику тромбоэмболии легочной артерии (адекватная терапия тромбофлебитов вен нижних конечностей) и т. д.
95
КОНТРОЛЬНЫЕ ВОПРОСЫ И ЗАДАЧИ
Выберите один, наиболее правильный ответ на вопросы 1—30.
1. У больного 50 лет в тяжелом состоянии, с высокой температурой тела,
отхаркивающего гнойно-кровянистую мокроту, на рентгенограмме легких справа
выявлено несколько тонкостенных полостей с уровнем жидкости. Лейкоцитоз
крови 18-10 /л со сдвигом лейкоцитарной формулы влево. Следует думать: А. Ка-
зеозная пневмония. Б. Микоплазменное воспаление легких. В. Поликистоз лег
ких (нагноившийся). Г. Стафилококковая пневмония. Д. Пневмококковая пнев
мония.
2. К осложнениям долевой пневмонии относится все перечисленное, кроме: А.
Затяжное рассасывание воспалительного процесса. Б. Септицемия. В. Менингизм.
Г. Эмпиема плевры. Д. Пневмоторакс.
3. Антибиотиками, с которых следует начинать лечение пневмонии, вызван
ной грамположительной флорой, являются: А. Тетрациклин. Б. Стрептомицин. В.
Пенициллин. Г. Эритромицин. Д. Левомицетин.
4. При интерстициальной пневмонии, вызванной микоплазмами, антибиотика
ми выбора являются: А. Стрептомицин. Б. Пенициллин. В. Эритромицин. Г. Лево
мицетин. Д. Канамицин.
5. Мужчина 50 лет, злоупотребляющий алкоголем, внезапно заболел: высокая
лихорадка, кашель с вязкой темной мокротой; при рентгенологическом исследова
нии отмечается затемнение верхней доли правого легкого. Наиболее вероятный диа
гноз: А. Пневмококковая пневмония. Б. Стафилококковая пневмония. В. Фридлен-
деровская пневмония. Г. Микоплазменная пневмония. Д. Пневмония, вызванная
смешанной флорой.
6. Жизненную емкость легких составляет все перечисленное, кроме: А. Ем
кость вдоха. Б. Резервный объем выдоха. В. Дыхательный объем. Г. Остаточный
объем. Д. Функциональная остаточная емкость легких.
7. Диагностика хронического бронхита вытекает из констатации: А. Длитель
ного кашля. Б. Явлений бронхоспазма. В. Эмфиземы легких. Г. Признаков инфек
ции слизистой оболочки бронхов. Д. Спирографических показателей дыхательной
недостаточности.
8. Хронический бронхит следует лечить антибиотиками: А. В осенне-зимний
период. Б. Длительно. В. Если мокрота слизистая. Г. В периоды выделения гной
ной мокроты. Д. Антибиотики не следует применять вообще.
9. Из перечисленных препаратов муколитиком не является: А. Ацетилцисте-
ин. Б. Йодид калия. В. Фенолфталеин. Г. Трипсин. Д. Мукалтин.
10. Основанием для дифференциальной диагностики хронического бронхита и
бронхоэктазий является: А. Физикальное обследование больного. Б. Рентгенограм
ма легких. В. Бронхоскопия. Г. Бронхография. Д. Спирография.
11. Показанием к хирургическому лечению бронхоэктазий являются: А. Дву
сторонние диффузные бронхоэктазий, осложненные легочным сердцем. Б. Бронхо-
эктазы в пределах одной доли, осложненные кровотечениями. В. Осложненные
бронхоэктазы при хронической дыхательной недостаточности. Г. Субклинические
бронхоэктазы в пределах одного сегмента. Д. Двусторонние бронхоэктазы с пора
жением долей легкого.
12. Длительное кровохарканье при сухом кашле заставляет прежде всего подо
зревать: А. Рак бронха. Б. Кавернозную форму туберкулеза легких. В. Бронхоэкта-
тическую болезнь. Г. Пневмокониоз. Д. Хроническую пневмонию.
13. При ХНЗЛ с ведущим признаком обструктивной эмфиземы легких функ
циональные исследования позволяют установить: А. Снижение сопротивления в воз
духоносных путях. Б. Увеличение максимальной вентиляции легких. В. Снижение
односекундной жизненной емкости выдоха (индекс Тиффно). Г. Увеличение жиз
ненной емкости легких. Д. Уменьшение остаточного объема.
14. При бронхиальной астме атопической формы главную роль играют следую
щие аллергические реакции: А. Тип I — реагиновый. Б. Тип II — цитотоксический.
96
В. Тип III — феномена Артюса и тип IV — замедленной аллергии. Г. Тип I — ре-агиновый и тип II — цитотоксические реакции. Д. Все типы аллергии.
15. Бронхиальной астме сопутствует: А. Гиперчувствительность р-адренерги-
ческой системы. Б. Блокады а-адренергической системы. В. Гипотония холинерги-
ческой системы. Г. Нарушение равновесия а - и Р-адренергических систем. Д. Пре
обладание активности Рг-рецепторов.
16. Одной из частых причин тахикардии у больного в астматическом состоя
нии является: А. Увеличение Рсо2 в крови. Б. Нарушение кислотно-основного со
стояния. В. Злоупотребление Р-адреностимуляторами в аэрозоле. Г. Передозировка
сердечных гликозидов. Д. Передозировка папаверина.
17. Экссудативный плеврит может осложнить: А. Туберкулез легких. Б. Не
специфические воспалительные процессы в легких. В. Опухоли яичников. Г. Ин
фаркт легкого. Д. Все заболевания.
18. Салбутамол (вентолин) расширяет бронхи путем: А. Блокирования а-ре-
цепторов бронхиального дерева. Б. Почти селективного возбуждения Рг-адреноре-
цепторов. В. Непосредственного влияния на гладкую мускулатуру. Г. Снижение то
нуса блуждающего нерва. Д. Блокирования гистамина.
19. Противопоказанием к кортикостероидной терапии бронхиальной астмы яв
ляются все заболевания, кроме: А. Обострение язвенной болезни. Б. Сахарный диа
бет. В. Обострение ревматического процесса. Г. Тяжелый остеопороз. Д. Артериаль
ная гипертензия.
20. Геморрагическая жидкость в полости плевры выявляется при: А. Плеврите
туберкулезной этиологии. Б. Эмпиеме плевры. В. Бластоматозном процессе. Г. Не
достаточности кровообращения. Д. Циррозе печени.
21. Жидкость в плевральной полости ведет к: А. Смещению органов средосте
ния в больную сторону. Б. Усилению дыхательных шумов. В. Высокому стоянию
диафрагмы. Г. Втягиванию межреберий при вдохе. Д. Исчезновению голосового
дрожания.
22. Очень быстрое повторное накопление жидкости в полости плевры — ти
пичный признак: А. Хронической недостаточности кровообращения. Б. Мезотелио-
мы плевры. В. Аденокарциномы бронха. Г. Туберкулеза легких. Д. Системной
красной волчанки.
23. Пространство Траубе исчезает при: А. Левостороннем экссудативном плев
рите. Б. Эмфиземе легких. В. Гипертрофии правого желудочка сердца. Г. Перфора
ции язвы желудка. Д. Бронхоэктазиях.
24. Выявление малых объемов жидкости или осумкованной жидкости в плев
ральной полости эффективнее всего при помощи: А." Рентгенологического метода.
Б. Бронхоскопии. В. Игольной биопсии плевры. Г. Ультразвукового метода.
Д. Физикального исследования.
25. При осложнении острой пневмонии экссудативным плевритом показано
все, кроме: А. Смены антибиотика. Б. Назначения бутадиона. В. Электрофизиоле
чения. Г. Дренажа плевральной полости. Д. Оксигенотерапии.
26. Дыхательную недостаточность диагностировать правильнее всего на осно
вании: А. Анамнеза. Б. Физикального обследования больного. В. Рентгенологичес
кого исследования грудной клетки. Г. Исследования газового состава артериальной
крови. Д. Спирографического исследования.
27. Физикальные признаки больных с эмфиземой включают следующие, за ис
ключением: А. Усиления бронхофонии. Б. Выраженного акцента II тона на легоч
ной артерии. В. Узкого эпигастрального угла. Г. Удлиненного выдоха. Д. Коробоч
ного легочного звука.
28. Инактивация сурфактанта способствует развитию: А. Эмфиземы легких.
Б. Ателектаза легочной ткани. В. Отека легких. Г. Гипертензии в малом круге кро
вообращения. Д. Бронхиальной астмы.
29. Самым ценным методом, определяющим легочную гипертензию, является:
А. Центральное венозное давление. Б. ЭК легочной артерии.
Г. Определение давления в правом желудочке. Д. Поликардиография.
30. Альвеолярно-капиллярный рефлекс заключается в: А. Спазме альвеол
в ответ на появление в капиллярной крови гистамина. Б. Спазме капилляров
в ответ на появление в просвете альвеолы аллергена. В. Уменьшении объема аль
веолы в ответ на гиперкапнию в прилегающих капиллярах. Г. Спазме сосудов гипо-
вентилируемой части легких. Д. Расширении сосудов в гиповентилируемой части
легких.
В вопросах 31—35 выберите наилучшую комбинацию ответа, пользуясь схемой: А — если верно 1, 2, 3. Б — если верно 1 и 3. В — если верно 2 и 4. Г - если верно только 4. Д — если все верно.
31. Легочная гипертензия встречается при: 1. Врожденных пороках сердца.
2. Стенозе левого митрального клапана. 3. Хронических заболеваниях легких.
4. Эмфиземе легких.
32. При хронической дыхательной недостаточности наблюдаются: 1. Эритроци-
тоз. 2. Увеличение концентрации гемоглобина. 3. Увеличение объема циркулирую
щей крови. 4. Ускорение кровотока в капиллярах.
33. Бронхиальную астму атопического вида характеризуют реакции: 1. Реак
ция гиперчувствительности замедленного типа. 2. Цитотоксическая реакция. 3. Ре
акция типа Артюса. 4. Реакция анафилактического типа.
34. При астматическом состоянии комплекс лечебных мероприятий должен
включать: 1. Ингаляции кислорода и ощелачивание. 2. Кортикостероиды. 3. Гидра
тацию. 4. Симпатомиметики.
35. Эмфизема легких характеризуется: 1. Уменьшением жизненной емкости
легких. 2. Увеличением дыхательного сопротивления. 3. Нарушением соответствия
вентиляции перфузии. 4. Увеличением индекса Тиффно.
В вопросе 36 приведены симптомы (1,2,3...) и диагнозы (А, Б, В...), выберите правильные комбинации «вопрос —ответ» (симптом—диагноз).
36. Вопрос: 1. Ритм галопа. 2. Диффузный цианоз. 3. Увеличение левого же
лудочка. 4. Увеличение печени. 5. Увеличение левого предсердия. 6. Спадение шей
ных вен. 7. Эритроцитоз. 8. Увеличение венозного давления. 9. Акроцианоз.
10. Увеличение давления в легочной артерии. Ответ: А. Хроническое легочное серд
це. Б. Митральный стеноз. В. Оба заболевания. Г. Ни одно из них.

 Глава II
Глава II
БОЛЕЗНИ ОРГАНОВ КРОВООБРАЩЕНИЯ
 Содержание
Содержание
Ревматизм.................................................................................... 99
Инфекционный эндокардит................................................. 111
Миокардит.............................................................................. 122
Перикардит............................................................................... 131
Приобретенные пороки сердца................................................ 141
Пороки митрального клапана............................................ 142
Пороки аортального клапана............................................. 155
Пороки трехстворчатого клапана................................... 166
Кардиомиопатии....................................................................... 171
Дилатационная кардиомиопатия......................................... 172
Гипертрофическая кардиомиопатия.................................. 175
Рестриктивная кардиомиопатия......................................... 179
Нейроциркуляторная дистония............................................. 181
Гипертоническая болезнь.............................................................. 190
Симптоматические артериальные гипертензии....................... 206
Ишемическая болезнь сердца................................................. 217
Инфаркт миокарда................................................................... 217
Хроническая ишемическая болезнь сердца......................... 230
Сердечная недостаточность.................................................... 243
Контрольные вопросы и задачи................................. 253
РЕВМАТИЗМ
Ревматизм — системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся у предрасположенных к нему лиц, главным образом молодого возраста, в связи с инфекцией (3-гемолитическим стрептококком группы А.
Это определение болезни [, 1989] подчеркивает:
• преимущественное поражение сердечно-сосудистой системы;
99
• роль патологической наследственности;
• значение стрептококковой инфекции.
Сущность болезни заключается в поражении всех оболочек сердца, но главным образом миокарда и эндокарда с возникновением деформации клапанного аппарата -- порока сердца и последующим развитием сердечной недостаточности. Поражение других органов и систем при ревматизме имеет второстепенное значение и не определяет его тяжести и прогноза.
Пик заболеваемости приходится на детский и юношеский возраст (5— 15 лет) и не зависит от пола. Первичная атака ревматизма может быть у лиц в возрасте 20 — 30 лет, однако после 30 лет первичный ревматизм практически не встречается. После 40 лет ревматизмом не заболевают. Можно тем не менее встретить больного и старше 60 лет, страдающего ревматическим пороком сердца, однако из этого не следует, что он заболел впервые в этом возрасте; ревматическая атака у него была в молодом возрасте.
Этиология. Отмечено, что заболевшие ревматизмом незадолго до начала болезни перенесли ангину, обострение хронического тонзиллита, а в крови у них определялось повышенное количество стрептококкового антигена и противострептококковых антител. Такая связь с предшествующей стрептококковой инфекцией особенно выражена при остром течении ревматизма, сопровождающемся полиартритом.
В развитии ревматизма имеют значение социальные факторы (неблагоприятные бытовые условия, недостаточное питание), а также генетическая предрасположенность (хорошо известно существование «ревматических» семей), которая заключается в гипериммунном ответе на антигены стрептококка, склонности заболевших к аутоиммунным и иммуноком-плексным процессам.
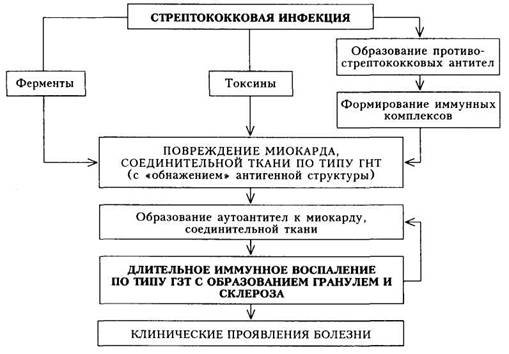
Патогенез. В ответ на попадание в организм стрептококковой инфекции вырабатываются противострептококковые антитела и образуются иммунные комплексы (антигены стрептококка + антитела к ним + комплемент), циркулирующие в крови и оседающие в микроциркуляторном русле. Повреждающее действие на миокард и соединительную ткань оказывают также токсины и ферменты стрептококка (схема 9).
Вследствие генетически обусловленного дефекта иммунной системы из организма больных недостаточно полно и быстро элиминируются стрептококковые антигены и иммунные комплексы. Ткани таких больных обладают повышенной склонностью фиксировать эти иммунные комплексы. Кроме того, важны перекрестно реагирующие антитела, которые, появляясь в ответ на присутствие антигенов стрептококка, способны реагировать с тканевыми, в том числе кардиальными антигенами организма. В ответ развивается воспаление на иммунной основе (по типу гиперчувствительности немедленного типа — ГНТ), при этом факторами, реализующими воспалительный процесс, являются лизосомные ферменты нейтро-филов, фагоцитирующих иммунные комплексы и разрушающихся при этом. Этот воспалительный процесс локализуется в соединительной ткани преимущественно сердечно-сосудистой системы и изменяет антигенные свойства ее и миокарда. В результате развиваются аутоиммунные процессы по типу гиперчувствительности замедленного типа (ГЗТ), и в крови больных обнаруживаются лимфоциты, реагирующие с миоцитами. Этим клеткам придают большое значение в происхождении органных пораже-
100
|
Схема 9. Патогенез ревматизма |
ний (прежде всего сердца). В крови выявляются также противомиокарди-альные антитела, но они имеют меньшее значение в развитии поражения сердца.
Системный воспалительный процесс при ревматизме проявляется характерными фазовыми изменениями соединительной ткани (мукоидное набухание — фибриноидные изменения — фибриноидный некроз) и клеточных реакциях (инфильтрация лимфоцитами и плазмоцитами, образование ревматической, или ашофф-талалаевской, гранулемы). Эти клеточные реакции являются морфологическим выражением иммунных нарушений. Патологический процесс завершается склерозированием.
Другим морфологическим субстратом поражения сердца при ревмокардите является неспецифическая воспалительная реакция, по существу аналогичная таковой в суставах и серозных оболочках. Она выражается в отеке межмышечной соединительной ткани, выпотевании фибрина, инфильтрации клеточными элементами, преимущественно нейтрофилами и лимфоцитами.
Так как патологический процесс имеет аутоиммунный характер, то и заболевание течет волнообразно, обостряясь под влиянием инфекции или неспецифических факторов (переохлаждение, физическое напряжение, эмоциональный стресс и пр.).
При поражении сердца воспалительный процесс распространяется на эндокард и миокард (эндомиокардит или ревмокардит) либо на все оболочки сердца (панкардит), либо поражает только миокард (при первой, реже при второй атаке). Морфологические изменения при ревматизме об-
101
наруживаются прежде всего в миокарде, поэтому именно миокардит в ранние сроки определяет клиническую картину. Воспалительные изменения в эндокарде (вальвулит, бородавчатый эндокардит), поражение сухожильных нитей и фиброзного кольца клинически выявляются в более поздние сроки атаки ревматизма — спустя 6 — 8 нед.
Наблюдается определенная закономерность поражения клапанов сердца: чаще всего поражается митральный, затем аортальный и трехстворчатый клапаны. Клапан легочной артерии при ревматизме практически никогда не поражается.
Различные пороки сердца возникают в разные сроки после атаки ревматизма: недостаточность митрального клапана — спустя 6 мес после начала атаки (недостаточность клапана аорты немного раньше), митральный стеноз — через 2 года после атаки; в еще более поздние сроки формируется стеноз устья аорты.
Классификация. В настоящее время приняты классификация и номенклатура ревматизма, отражающие фазу течения процесса, клинико-анатоми-ческую характеристику поражения органов и систем, характер течения и функциональное состояние сердечно-сосудистой системы (табл. 6).
Таблица 6. Классификация и номенклатура ревматизма (Всесоюзное научное общество ревматологов, 1990)
Клинико-морфологическая > | характеристика поражений | таточ-крово-;ения, 1Ь | ||
Фаза | Характер | |||
болезни | течения | ^3J | ||
сердца | других органов и систем | Нед ноет обрг степ | ||
Активная | Ревмокардит первичный* | Полиартрит и полиарт- | Острое | Но, |
(I, II, III | Ревмокардит возвратный** | ралгия | Подострое | Hi, |
степени ак- | (без порока сердца): | Малая хорея | Затяжное | Ни, |
тивности) | выраженный | Абдоминальный синдром | Рецидиви- | Нш |
умеренный | и другие серозиты | рующее | ||
слабый | Кольцевидная эритема | Латентное | ||
Неактивная | Ревмокардит возвратный | Ревматические узелки | ||
(с пороком сердца) | Ревматическая пневмония | |||
Порок сердца (какой) | Цереброваскулит | |||
Миокардиосклероз | ||||
Без изменений |
•При возможности уточнить локализацию поражения сердца (миокардит, эндокардит, перикардит). '•Указать количество перенесенных приступов.

|
Из за большого объема этот материал размещен на нескольких страницах:
1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 42 43 44 45 46 47 48 49 50 51 52 |