Характерным пальпаторным симптомом при воспалительном поражении желчного пузыря является болезненность в области проекции желчного пузыря при вдохе (симптом Кера).
Болезненность при поколачивании по правому подреберью (симптом Лепене), по реберной дуге справа (симптом Грекова — Ортнера) и при надавливании на диафрагмальный нерв между ножками грудиноключично-сосцевидной мышцы (симптом Георгиевского —Мюсси, или френикус-симптом) также относятся к признакам, встречающимся чаще при обострении воспалительного процесса в желчном пузыре.
При неосложненном течении хронического холецистита желчный пузырь не пальпируется. Если же при пальпации желчный пузырь определяется, то это свидетельствует об осложнениях (водянка, эмпиема желчного пузыря). Увеличенный желчный пузырь может определяться при сдавле-нии общего желчного протока увеличенной головкой поджелудочной железы (хронический панкреатит, рак головки железы) или же при воспалительных (опухолевых) изменениях фатерова (дуоденального) соска, также обусловливающих нарушение оттока по общему желчному протоку.
При физикальном обследовании брюшной полости можно получить данные, свидетельствующие о вовлечении в процесс печени (увеличение ее размеров, изменение консистенции), поджелудочной железы (болезненность характерных зон и точек), желудка, толстой кишки*.
Выявление экстрасистол (особенно у лиц молодого возраста) может быть свидетельством холецистокардиального синдрома.
 * Более подробные сведения приведены в разделах, посвященных заболеваниям этих органов.
* Более подробные сведения приведены в разделах, посвященных заболеваниям этих органов.
346
При закупорке (слизистой пробкой? камнем?) общего желчного протока может наблюдаться выраженная желтушность кожных покровов и слизистых оболочек. Субиктеричность склер, небольшая желтушность выявляются при обострении ХБХ без закупорки.
Решающее значение для уточнения характера поражения желчного пузыря принадлежит III этапу диагностического поиска. На этом этапе: а) уточняют степень выраженности (активности) воспалительного процесса; б) выявляют нарушения липидного и пигментного обменов; в) уточняют степень вовлечения в патологический процесс печени, поджелудочной железы и других органов; г) выявляют функциональное состояние желчного пузыря (моторная, эвакуаторная, концентрационная функции); д) определяют наличие (или отсутствие) камней, развитие осложнений; е) ставят окончательный клинический диагноз.
Клинический анализ крови вне обострения патологии не выявляет; при обострении отмечаются лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. При биохимическом исследовании крови обнаруживают повышение других острофазовых показателей (содержание аг-глобулинов, уровень фибриногена). Биохимическое исследование крови позволяет выявить нарушение липидного обмена: увеличение содержания холестерина, триглицеридов.
Признаки холестаза — повышение уровня холестерина, связанного билирубина, щелочной фосфатазы — характерны для обструкции общего желчного протока (слизистой пробкой или камнем).
При вовлечении в патологический процесс печени незначительно повышен уровень аминотрансфераз, при поражении поджелудочной железы выявляются стеато- и креаторея, в крови повышено содержание амилазы.
О выраженности воспалительного процесса в желчном пузыре можно судить по данным визуального осмотра желчи, полученной при дуоденальном зондировании. Порция В (пузырная желчь) при воспалении бывает мутной, с хлопьями и слизью. При микроскопическом исследовании этой порции в большом количестве обнаруживаются лейкоциты и десквамиро-ванный эпителий. Диагностическая значимость лейкоцитов в желчи невелика. Основное значение дуоденального зондирования заключается в установлении характера сократительной (эвакуаторной и моторной) функции желчного пузыря, определении концентрационной функции.
Отсутствие порции В свидетельствует о нарушении сократительной функции желчного пузыря (наблюдается не только при органических поражениях, но и при функциональных изменениях).
Получение пузырной желчи в количестве более 50 — 60 мл указывает на застойные явления в желчном пузыре и косвенно свидетельствует о его двигательных расстройствах.
Большое количество кристаллов холестерина, билирубината кальция может косвенно свидетельствовать о снижении стабильности коллоидного раствора желчи и указывать на предрасположенность к холелитиазу на фоне застоя инфицированной желчи.
Большую диагностическую значимость по сравнению с традиционным дуоденальным зондированием придают непрерывному фракционному зондированию (проводится в специализированных стационарах), которое позволяет с большей достоверностью судить об изменениях в желчных путях и пузыре.
347
При бактериологическом исследовании желчи возбудитель обнаруживается менее чем у половины больных. Этиологическое значение микроба подтверждается нарастанием титра антител в сыворотке крови к высеянному из желчи возбудителю.
Более детально изучить функциональное состояние желчного пузыря и желчных путей позволяет сочетание дуоденального зондирования с рентгенологическими методами обследования, среди которых главное место принадлежит пероральной холецистографии. У больных ХБХ в 1,5 — 2 раза медленнее происходит опорожнение желчного пузыря (неизмененный желчный пузырь контрастируется до 90 мин, при ХБХ — дольше). Затруднение смещаемости желчного пузыря, неровные контуры и неправильная форма, изменение обычного расположения его и пр. служат основными рентгенологическими признаками перихолецис-тита.
При ХБХ иногда выявляются расширение общего желчного протока, задержка в нем контрастированного вещества и рефлюкс в печеночный проток. Холецистограмма может быть не изменена, но это не исключает наличия холецистита, холангита или дискинезии желчных путей.
У ряда больных желчный пузырь при холецистографии может не контрастироваться, что бывает в следующих случаях: при непроходимости желчных протоков вследствие наличия камней или воспалительного процесса; переполнении желчного пузыря камнями; при ослаблении концентрационной способности желчного пузыря.
Иногда отсутствие тени желчного пузыря не связано с его патологией, а является нарушением всасывания контрастного вещества в кишечнике (при энтерите, усиленной перистальтике), иначе говоря, «отключенный» желчный пузырь при холецистографии еще не дает полного основания считать его патологически измененным.
Во всех случаях «отключенного» желчного пузыря производят внутривенную холеграфию. Холеграфия выявляет патологические изменения в общем желчном, пузырном и печеночных протоках, а также в большом сосочке двенадцатиперстной кишки (фатеров сосок). При холеграфии легче проследить процесс заполнения желчного пузыря контрастным веществом.
Отсутствие наполнения желчного пузыря при внутривенном введении контрастного вещества свидетельствует о значительных изменениях в жел-чевыделительной системе.
При наличии сморщенного атрофического желчного пузыря, заполнении его полости камнями, закупорке пузырного протока тень желчного пузыря может отсутствовать и при холеграфии, но выявляются общий желчный и печеночные протоки.
Отсутствие контрастирования желчного пузыря и протоков при внутривенной холеграфии наблюдается при желтухе, нарушении экскреторной функции печени, снижении тонуса сфинктера Одди и в некоторых других случаях.
Другие рентгенологические методы (чрескожное контрастирование желчных путей при помощи пункции печени, лапароскопическая холецис-тохолангиография, холангиография на операционном столе) проводятся во время операции или в предоперационном периоде при обтурационной желтухе неясного генеза. Этим же больным проводят фибродуоденоско-пию, которая позволяет осмотреть большой сосочек двенадцатиперстной
348
кишки и оценить его состояние. С помощью этого метода проводится и ретроградная панкреатохолангиография.
При тяжелых заболеваниях желчного пузыря и желчных путей, когда диагноз не удается поставить по данным клинических, лабораторных и рентгенологических методов исследования, производится лапароскопия. Она позволяет осмотреть желчный пузырь, печень и определить патологию.
Метод ультразвуковой диагностики (УЗИ) имеет большое значение для оценки формы желчного пузыря, состояния его стенок, наличия камней и спаек. После приема желчегонных средств можно судить о сократительной функции желчного пузыря. С помощью эхографии также выявляют расширенный желчный пузырь при патологии большого сосочка двенадцатиперстной кишки, головки поджелудочной железы.
Диагностика. Диагноз хронического холецистита ставят на основании следующих признаков:
1) характерный болевой синдром в сочетании с диспепсическими рас
стройствами;
2) признаки вовлечения в процесс желчного пузыря (болевые точки,
зоны кожной гиперестезии);
3) данные лабораторных и инструментальных методов исследования,
указывающие на патологию желчного пузыря и отсутствие камней.
Большая вариабельность клинической картины ХБХ, присоединение осложнений, вовлечение в патологический процесс других органов и систем делает диагностику ХБХ сложной.
Хронический бескаменный холецистит необходимо дифференцировать от желчнокаменной болезни и дискинезий желчного пузыря и желчных путей.
Для желчнокаменной болезни характерны следующие признаки:
1) особенности болей, приступообразные, интенсивные, с транзитор-
ной желтухой, типа печеночной колики;
2) чаще болеют лица пожилого возраста, среди которых преобладают
женщины с ожирением и другими обменными заболеваниями (сахарный
диабет, мочекаменная болезнь, артрозы), отягощенный семейный анамнез;
3) особенности дуоденального содержимого: большое количество
кристаллов холестерина, билирубината кальция, «песок», холатохолесте
риновый индекс менее 10;
4) выявление камней при рентгенологическом и(или) ультразвуковом
обследовании.
Для дискинезий желчного пузыря характерны следующие признаки:
1) связь болей с волнениями и нервно-психической нагрузкой;
2) болевые точки и зоны кожной гиперестезии, характерные для вос
паления желчного пузыря, отсутствуют или выражены нерезко;
3) при дуоденальном зондировании отмечается лабильность пузыр
ного рефлекса; воспалительные элементы в желчи, как правило, отсутст
вуют;
4) при холецистографии отсутствуют признаки перихолецистита.
Дискинезия желчного пузыря (нарушение его моторики) может протекать по гипотоническому и гипертоническому типу.
349
Дифференциация различных моторных нарушений желчного пузыря и желчевыводящих путей возможна на основании клинических признаков, данных дуоденального зондирования, результатов рентгенологического исследования (холецистография).
• При гипертоническом типе дискинезии боли схваткообразные, крат
ковременные, отмечается связь болей с нарушением диеты; перио
дически возникают приступы желчной колики; может быть прехо
дящая желтуха; в промежутках между приступами болей, как пра
вило, не бывает. Для гипотонического типа дискинезии характерны
постоянные боли, которые сопровождаются чувством распирания в
правом подреберье. Периодически все эти явления усиливаются;
боли нарастают при надавливании на желчный пузырь; приступы
желчной колики крайне редки.
• Дуоденальное зондирование: при гипертонической дискинезии уве
личено время выделения порции А (гипертония пузырного прото
ка), уменьшено время выделения порции В (гиперкинезия желчно
го пузыря) при сохраненном объеме желчного пузыря или удлинен
ное, прерывистое выделение желчи («гипертония желчного пузы
ря»). Исследование часто сопровождается болями в правом подре
берье. При гипотонической дискинезии желчь порции В выделяется
в большом количестве и долго, часто возникает повторный рефлекс
на опорожнение желчного пузыря. Исследование безболезненно.
• Холецистография: при гипертонической дискинезии тень пузыря
округлая; опорожнение замедлено («застойный гипертонический
желчный пузырь») или ускорено («гиперкинетический желчный
пузырь»). Для гипокинетической дискинезии характерен увеличен
ный пузырь продолговатой формы с замедленным опорожнением,
несмотря на неоднократный прием желтков.
Дискинезии желчного пузыря и желчных путей могут быть самостоятельной нозологической формой (так называемые первичные дискинезии), однако чаще они развиваются при хронических холециститах и желчнокаменной болезни (вторичные дискинезии).
Хронический холецистит редко остается изолированным заболеванием в течение длительного времени. Часто в патологический процесс вовлекаются остальные органы пищеварения (прежде всего печень). При формировании диагностической концепции необходимо уточнить характер их поражения.
Вместе с тем заболевания органов пищеварения нередко предшествуют развитию хронического холецистита, имеют сходные клинические синдромы и затрудняют раннюю диагностику ХБХ.
Формулировка развернутого клинического диагноза учитывает: 1) стадию болезни: обострение, стихающее обострение, ремиссия; 2) степень тяжести течения: легкая, средней тяжести, тяжелая; 3) характер течения: рецидивирующий, монотонный, перемежающийся; 4) состояние функции желчного пузыря: сохраненная функция, нефункционирующий, или «отключенный», желчный пузырь; дискинезия — гипокинетический или гиперкинетический тип; 5) осложнения; 6) состояние других органов и систем (хронический гепатит, хронический панкреатит и пр.).
Примечание. П. З указывать необязательно. 350
При обнаружении конкрементов в желчном пузыре целесообразно говорить о желчнокаменной болезни и указывать осложнения, связанные с миграцией камней.
Лечение. Терапия ХБХ определяется фазой течения процесса — обострение или ремиссия.
В фазе обострения следует уменьшить объем и калорийность пищи с последующим постепенным увеличением суточной калорийности. Рекомендуется частое дробное питание в одни и те же часы, что способствует лучшему оттоку желчи. Исключают жареные, соленые и копченые блюда, яичные желтки, экстрактивные вещества мяса и рыбы.
Для устранения болей используют парентеральное введение но-шпы, галидора, папаверина, метоклопрамида. При выраженных болях используют баралгин (5 мл внутривенно или внутримышечно). При стихании болей переходят на прием перечисленных препаратов внутрь. Как правило, боли купируются в первые 1 — 2 нед от начала лечения, обычно терапия этими препаратами не превышает 3 — 4 нед.
Боли при ХБХ зависят не только от выраженных дискинетических расстройств желчного пузыря, сфинктеров билиарного тракта, но и от интенсивности воспалительного процесса в желчевыводящих путях. В связи с этим раннее применение антибактериальной терапии оказывается весьма эффективным. Так как определение чувствительности высеваемой из желчи микрофлоры к антибиотикам, как правило, невыполнимо, целесообразно в такой ситуации назначать антибиотики широкого спектра действия, не подвергающиеся в печени существенной биотрансформации. Исходя из этого внутрь назначают эритромицин (по 0,25 г 6 раз в сутки), до-ксициклина гидрохлорид (по 0,05 — 0,1 г 2 раза в сутки), метациклина гидрохлорид (0,3 г 2 — 3 раза в сутки). Возможно применение фуразоли-дона (по 0,05 г 4 раза в сутки). Лечение антибактериальными средствами проводят 8—10 дней. После 2 —4-дневного перерыва целесообразно повторить лечение этими препаратами еще 7 — 8 дней.
Назначение антибактериальных препаратов не исключает необходимости проведения комплексного лечения с использованием спазмолитических, желчегонных препаратов, а также физиотерапевтических процедур.
В фазе стихающего обострения ХБХ на область правого подреберья рекомендуют грелку, горячие припарки из овса или льняного семени, аппликации парафина, озокерита, торфа, назначают диатермию, индукто-термию. При стойких болях применяют диадинамическую терапию или ультразвук.
Применение желчегонных препаратов противопоказано в период обострения при выраженных воспалительных процессах в желчном пузыре и желчных протоках.
Желчегонные препараты — холоретики (средства, стимулирующие образование желчи) используют в фазу ремиссии в сочетании с ферментными препаратами. Если же имеется гипотония желчного пузыря, то холоретики назначают вместе с холекинетиками (препараты, усиливающие мышечное сокращение желчного пузыря и тем самым способствующие выделению желчи в кишечник). Такой подход обусловлен тем, что у многих больных ХБХ в фазе обратного развития воспалительного процесса наблюдается растяжение желчного пузыря с повышением тонуса сфинктера Люткенса, что и приводит к застою желчи в желчном пузыре.
351
Холоретики — препараты, содержащие желчь или желчные кислоты (аллохол, холензим, дехолин), ряд синтетических веществ (оксафенамид, никодин), препараты растительного происхождения (фламин, холагон, кукурузные рыльца). Холекинетические средства — сернокислая магнезия, карловарская соль, ксилит, сорбит, маннит, холосас.
Аллохол назначают по 1 — 2 таблетки 3 раза в день после еды, никодин — по 0,5—1 гЗ — 4 раза в день до еды; как уже говорилось, эти лекарства сочетают с ферментными препаратами (фестал, дигестал). Курс лечения желчегонными средствами составляет 10 — 30 дней в зависимости от получаемого эффекта. После такой терапии остаточные явления обострения ликвидируются.
Лечебная тактика вне обострения определяется характером дискине-тических расстройств. При гипертоническом типе дискинезии применяют спазмолитические препараты (но-шпа, папаверин, галидор), а при гипотонических — аллохол в сочетании с фесталом, холекинетики (сорбит, ксилит). При дискинезиях желчного пузыря весьма эффективен ровахол (по 3 — 5 капель на кусочек сахара за 30 мин до еды 3 4 раза в день), церу-кал (по 10 мг 3 —4 раза в день).
Два-три раза в неделю проводится лечебное дуоденальное зондирование или тюбаж без зонда с сульфатом магния (сернокислой магнезией) — V2 столовой ложки на полстакана воды, или минеральной водой. Сернокислую магнезию не применяют при гиперкинетической дискинезии. Лечебное дуоденальное зондирование показано при отсутствии камней в желчном пузыре.
При вялом, затяжном течении воспалительного процесса применяют средства, повышающие иммунологическую резистентность организма (витамины группы В, С, инъекции алоэ, продигиозан и пр.). При бескаменных холециститах иногда приходится прибегать к операции.
Хирургическое лечение показано: а) при упорном течении заболевания с сохраненной функцией желчного пузыря, но имеющимися спайками, деформацией, перихолециститом; б) при «отключении» желчного пузыря или резко деформированном пузыре даже при отсутствии резких болей; в) в случае присоединения трудно поддающегося терапии панкреатита, холангита.
В фазе ремиссии лечение включает соблюдение диеты, прием желчегонных препаратов, занятия ЛФК (утренняя гимнастика и дозированная ходьба), прием маломинерализованных щелочных вод, санаторно-курортное лечение на бальнеологических курортах с минеральными водами.
Прогноз. При нечастых обострениях прогноз удовлетворительный. Он значительно ухудшается при частых обострениях с признаками активности воспалительного процесса, выраженном болевом синдроме и развитии реактивного панкреатита.
Профилактика. С профилактической целью рекомендуются рациональное питание, активный образ жизни, физкультура. Необходимо своевременное и рациональное лечение острого холецистита, заболеваний пищеварительного тракта, очаговой инфекции, интоксикаций, аллергозов, невротических и обменных нарушений.
352
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
Хронический панкреатит — воспалительно-дистрофическое заболевание железистой ткани поджелудочной железы с нарушением проходимости ее протоков; финальной стадией является склероз паренхимы органа с утратой его экзокринной и эндокринной функций.
Хронический панкреатит является прогрессирующим, хронически протекающим заболеванием поджелудочной железы. В начальной стадии заболевания преобладают явления отека, некроза и серозного воспаления паренхимы железы и ее протоков, в конечной стадии ацинозные клетки погибают, заменяясь соединительной тканью. Склеротические изменения приводят также к облитерации протоков и образованию кист с обызвествлением самой ткани железы и формированием камней в оставшихся протоках железы. Все эти процессы приводят к уменьшению размеров железы, приобретающей хрящевую консистенцию.
Различают первичные хронические панкреатиты, при которых патологический процесс с самого начала локализуется в поджелудочной железе, и так называемые вторичные (или сопутствующие) хронические панкреатиты, постепенно развивающиеся на фоне ранее существовавших заболеваний органов пищеварения (хронического гастрита, язвенной болезни, хронического холецистита и др.).
Этиология. Причины развития хронического панкреатита достаточно разнообразны. Развитие патологического процесса в поджелудочной железе обусловлено следующими причинами:
1) заболевания органов пищеварения (желчнокаменная болезнь, хро
нический холецистит, хронический гастрит, дуоденит, язвенная болезнь,
патология большого сосочка двенадцатиперстной кишки);
2) хронический алкоголизм, дефицит белка в питании;
3) вирусная инфекция, токсические и аллергические воздействия;
4) повреждения поджелудочной железы во время операции;
5) обменные и гормональные нарушения (эссенциальные гиперлипи-
демии, гипотиреоз);
6) наследственная предрасположенность (дефект обмена аминокис
лот, муковисцидоз).
Наиболее частой причиной хронического панкреатита является хроническая алкогольная интоксикация (в особенности с повышенным употреблением жира). Следующие по частоте причины — патология желчевы-водящих путей, а также заболевания желудка и двенадцатиперстной кишки.
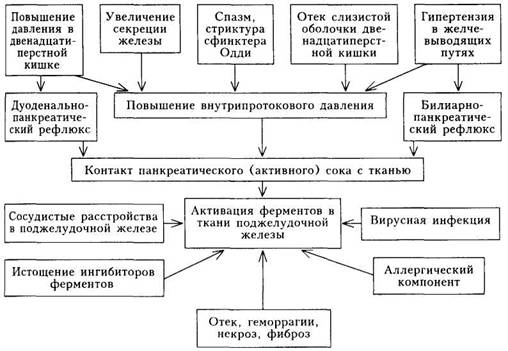
Патогенез. Одним из ведущих механизмов реализации многочисленных этиологических факторов при хроническом панкреатите является задержка выделения и внутриорганная активация панкреатических ферментов, в первую очередь трипсина и липазы, осуществляющих постепенный аутолиз паренхимы железы. Подобная активация ферментов возможна лишь при условии нарушения целого ряда защитных механизмов, предохраняющих в норме поджелудочную железу от самопереваривания; к этим механизмам относятся: 1) неизмененный метаболизм ацинозных клеток, так как неповрежденную клетку панкреатические ферменты не повреждают; 2) достаточное содержание ингибиторов ферментов в ткани железы; 3) щелочная среда ткани железы; 4) достаточное образование слизи эпите-
12-540 •"ч3
лиальными клетками протоков; 5) неизмененный лимфоотток от железы; 6) нормальный отток панкреатического сока.
Конкретные механизмы активации ферментов при тех или иных этиологических факторах отличаются друг от друга.
При заболеваниях желчных путей возникает рефлюкс желчи в проток поджелудочной железы, вследствие чего происходит «внутрипротоковая» активация ферментов. Рефлюкс может сочетаться с повышением внутри - протокового давления вследствие патологии сфинктера Одди. Сама по себе внутрипротоковая гипертензия повреждает базальные мембраны аци-нусов, что облегчает процесс самопереваривания.
Прием алкоголя стимулирует секрецию секретина, вызывающего усиление панкреатической секреции с одновременным повышением внутри-протокового давления. После приема алкоголя развивается преходящий отек стенки двенадцатиперстной кишки и сфинктера Одди, что в еще большей степени повышает внутрипротоковое давление. Если одновременно принимается пища с большим содержанием жира, то вследствие усиления секреции панкреозимина концентрация ферментов в секрете поджелудочной железы резко возрастает.
При заболеваниях, сопровождающихся недостаточной выработкой секретина, давление внутри протоков повышается вследствие замедленного оттока секрета, что также приводит к всасыванию жидкой части секрета и повышению концентрации белковых веществ в секрете. В свою очередь это приводит к преципитации этого белка и образованию белковых пробок, частично или полностью обтурирующих протоки.
При атеросклерозе мезентериальных сосудов и нарушении кровоснабжения железы, а также при белковом голодании основным патогенетическим механизмом оказываются процессы нарушения метаболизма ацину-сов, развитие атрофии и последующее разрастание соединительной ткани. Основные звенья патогенеза хронического панкреатита представлены на схеме 21.
Классификация. В настоящее время общепринятой классификации хронического панкреатита не существует. Тем не менее на основании клинической симптоматики и функционального состояния поджелудочной железы принято выделять следующие клинические формы болезни:
• Хронический рецидивирующий панкреатит (встречается наиболее
часто — 60 % случаев).
• Хронический болевой панкреатит (с постоянными болями; встреча
ется в 20 % случаев).
• Псевдотуморозный хронический панкреатит (гиперпластическая
форма; обнаруживается в 10 — 15 % случаев).
• Латентный (безболевой) хронический панкреатит (встречается в
5— 10 % случаев).
Трудности классификации обусловлены отсутствием так называемых чистых форм болезни, при которых было бы отчетливое доминирование какого-либо синдрома (симптома) на всем протяжении болезни. Тщательный анализ каждой клинической ситуации показывает, что практически у всех больных на одном этапе развития болезни преобладают какие-то одни симптомы, в то время как при длительном течении клиническая картина может существенно отличаться от начальных периодов ее развития.
354
|
Схема 21. Патогенез хронического панкреатита |
Клиническая картина. Проявления хронического панкреатита при различных формах болезни (как, впрочем, и в различные периоды течения болезни) складываются из трех основных синдромов: 1) воспалительно-деструктивного; 2) нарушения внешней секреции; 3) нарушения внутренней секреции.
Воспалительно-деструктивный синдром (обусловленный некрозом ткани поджелудочной железы, ее отеком и воспалительной реакцией) включает следующие симптомы: 1) боль, имеющую определенные особенности; 2) панкреатическую гиперферментемию и гиперамилазурию; 3) симптомы интоксикации (лихорадка, артралгии, общая слабость, снижение аппетита); 4) желтуху (обусловленную сдавлением протока поджелудочной железы ее увеличенной головкой или неспецифическим реактивным гепатитом; 5) неспецифические острофазовые показатели; 6) гиперва-скуляризацию поджелудочной железы (выявляемую рентгеноконтрастны-ми методами исследования).
Синдром нарушения внешней секреции: 1) уменьшение количества панкреатического сока и снижение содержания в нем ферментов; 2) стеа-торея, креаторея; 3) гипопротеинемия, гипохолестеринемия, гипокаль-циемия; 4) полигиповитаминоз; 5) симптомы кишечной диспепсии; 6) изменения кожи и ее производных (волос и ногтей); 7) снижение массы тела.
Синдром нарушения внутренней секреции: 1) снижение секреции инсулина поджелудочной железой; 2) нарушение толерантности к глюкозе; 3) сахарный диабет.
355
На I этапе диагностического поиска часто выявляются факторы, способствующие развитию хронического панкреатита, при этом особенное значение придается заболеваниям желчных путей (чаще у женщин), желудка и двенадцатиперстной кишки, а также злоупотреблению алкоголем в сочетании с нерациональным питанием (чаще у мужчин). Хроническим панкреатитом страдают люди обоего пола, преимущественно среднего и пожилого возраста, молодые заболевают значительно реже.
Наиболее частой является жалоба на боль. Локализация боли, ее иррадиация зависят от местонахождения очага поражения в железе. При поражении хвоста железы боль возникает в левом подреберье, левом эпига-стрии, слева от пупка. Если поражено тело поджелудочной железы, боли появляются в эпигастрии, над пупком. При поражении головки железы боли возникают в пилородуоденальной зоне, треугольнике Шоффара, правом подреберье. При тотальном поражении железы боли «охватывают» всю верхнюю часть живота. Иррадиация болей при хроническом панкреатите весьма разнообразна, что объясняется особенностями иннервации железы. Чаще всего боли иррадиируют влево, в спину, в лопатку, реже в плечо.
Причиной болей является растяжение протоков поджелудочной железы при повышении в них давления. В связи с этим все причины, увеличивающие препятствие оттоку секрета и стимулирующие секрецию железы, вызывают боль, поэтому, как правило, боли возникают после приема жирных, жареных и острых блюд. Желчегонные средства, стимулируя секрецию, являются также причиной усиления болей при хроническом панкреатите.
В возникновении боли играет роль воздействие воспалительного процесса на рецепторный аппарат поджелудочной железы, а также ишемия участков паренхимы вследствие отека и фиброза. Болевые ощущения возникают при растяжении капсулы железы вследствие увеличения органа или при распространении воспаления на брюшину.
Боль при хроническом панкреатите усиливается в положении больного на спине и зависит от степени наполнения желудка. Все средства, снижающие секреторную функцию железы (голод, м-холинолитики, блокато-ры Нг-гистаминовых рецепторов, антациды), снижающие спазм сфинктера Одди и нормализующие тонус двенадцатиперстной кишки (спазмолитики, метоклопрамид), тормозящие процесс самоактивации ферментов и отек железы (ингибиторы трипсина, мочегонные), уменьшают боль.
Боли при хроническом панкреатите могут носить голодный характер, усиливаться по ночам, но в отличие от болей при язвенной болезни после приема пищи они не исчезают, а становятся только глуше. В происхождении этих болей определенную роль играет дуоденит.
При хроническом рецидивирующем панкреатите боли чаще всего острые, режущие, напоминающие картину острого панкреатита, сменяются «светлыми» периодами, когда боли могут полностью исчезнуть. При хроническом болевом панкреатите боль не интенсивна, но практически никогда не исчезает, лишь несколько ослабевает или усиливается в периоды обострения или ремиссии.
Таким образом, боли при хроническом панкреатите достаточно своеобразны и отличаются от болей при других заболеваниях пищеварительного тракта, поэтому появление их у больных, длительно страдающих другой патологией органов пищеварения, должно вызвать у врача мысль о
356
возможности возникновения панкреатита. Ситуация упрощается, если подобные боли возникают у пациента, ранее не предъявлявшего каких-либо жалоб со стороны органов пищеварения.
У больных хроническим панкреатитом достаточно часто наблюдаются диспепсические расстройства в виде снижения или отсутствия аппетита, тошноты, чувства быстрого насыщения; эти симптомы часто сопровождают обострения хронического панкреатита и сочетаются с болями. Тошнота бывает постоянной и достаточно тягостной, так что больные значительно сокращают прием пищи или же отказываются от ее приема. У части больных наблюдается рвота, не приносящая облегчения. При обострении больные жалуются на отсутствие или резкое снижение аппетита, в особенности при усилении и учащении болей.
В период обострения могут наблюдаться явления гиперинсулинизма. Поступающий в избыточном количестве в кровь инсулин вызывает гипогликемию и обусловленную ею симптоматику: слабость, приступы голода вплоть до «волчьего», чувство страха, неуверенности, злобы, тремор конечностей, потливость, тахикардию.
При длительном течении хронического панкреатита развивается снижение внешнесекреторной функции, что проявляется симптомами кишечной диспепсии (метеоризм, урчание, поносы, изменение характера стула). Иногда эта симптоматика может быть единственным проявлением болезни.
Выраженная экзокринная недостаточность наблюдается чаще всего при латентном течении хронического панкреатита или же в конечных стадиях течения хронического болевого панкреатита. Дефицит панкреатических ферментов резко нарушает процессы пищеварения; особенно нарушается расщепление животных жиров, которые начинают выводиться с калом в виде нейтрального жира. Нарушается также переваривание углеводов и белков, что способствует усилению бродильных и гнилостных процессов в кишечнике, усилению метеоризма и поносов. Стул бывает 3 — 4 раза в сутки, часто сразу после приема пищи, кашицеобразный, плохо смывается в унитазе. Такой стул, хотя и считается «классическим» панкреатическим, характерен для позднего проявления синдрома экзокрин-ной недостаточности.
При псевдотуморозной форме хронического панкреатита синдром кишечной диспепсии весьма выражен, так как обусловлен прекращением поступления желчи и панкреатического сока в кишечник вследствие фибро-зирования или гипертрофии тканей в головке железы, что и приводит к сдавлению общего желчного протока и протока поджелудочной железы.
Чаще, чем поносы, при хроническом панкреатите больных беспокоят запоры. К запорам приводит ряд причин: 1) диета, бедная клетчаткой и жиром; 2) прием спазмолитиков, алмагеля, препаратов висмута, панкреатина и других ферментных препаратов. Имеют значение повышение тонуса блуждающего нерва (при болях, гипогликемии) и нарушение иннервации толстой кишки.
Жалобы налоявление желтухи, кожный зуд, потемнение мочи и обесцвечивание кала при псевдотуморозном хроническом панкреатите обусловлены обтурационной (подпеченочной, или механической) желтухой, развивающейся вследствие сдавления дистальной части общего желчного протока пролиферирующей тканью головки поджелудочной железы, а также развития реактивного гепатита.
357
Более половины больных хроническим панкреатитом отмечают похудание, обусловленное уменьшением количества употребляемой пищи вследствие резкого снижения аппетита или чрезмерных ограничений в диете.
Во время обострения хронического панкреатита больные предъявляют целый комплекс жалоб, объединяемых в «астенический синдром», — быстрая утомляемость, слабость, раздражительность, чрезмерная фикси-рованность на собственных болезненных ощущениях.
На II этапе диагностического поиска можно обнаружить проявления основных синдромов, их выраженность, состояние других органов и систем.
При относительно коротком сроке заболевания, а также в случае легкого течения при внешнем осмотре какие-либо патологические изменения не обнаруживаются. Однако при выраженности синдрома недостаточности внешней секреции отмечаются дефицит массы тела, снижение тургора кожи, кожные проявления гиповитаминоза (сухость кожи, ломкость волос и ногтей, заеды в углах рта). Может отмечаться выраженная в большей или меньшей степени желтушность склер, слизистых оболочек и кожи. Однако эти симптомы не играют самостоятельной роли, но при последующей постановке диагноза хронического панкреатита указывают на тяжесть течения болезни.
Результаты физикального обследования пищеварительного тракта зависят от формы и фазы хронического панкреатита. Однако при всех клинических вариантах болезни забрюшинное расположение железы, тесные анатомические «соседства» желудка, двенадцатиперстной кишки, печени, кишечника определяют низкую диагностическую ценность данных пальпации.

|
Из за большого объема этот материал размещен на нескольких страницах:
1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 42 43 44 45 46 47 48 49 50 51 52 |