• Не позволяет дифференцировать дилатационную кардиомиопатию
от тяжелого миокардита, протекающего с выраженной дилатацией
полостей сердца. Такая дифференциация возможна при учете всей
клинической картины болезни и в первую очередь данных анамнеза.
Результаты лабораторного исследования не являются доказательными для диагностики миокардита. У больных с заподозренным на предыдущих диагностических этапах миокардитом лабораторные методы позволяют:
• Доказать наличие перенесенной инфекции: обнаружение повышен
ного титра противовирусных или противобактериальных антител, а
также наличие острофазовых показателей:
а) увеличение числа нейтрофильных лейкоцитов со сдвигом лейко
цитарной формулы влево;
б) диспротеинемию (увеличение содержания а2-глобулинов и фиб
риногена, СОЭ, обнаружение СРБ).
• Обнаружить в период наиболее выраженного повреждения миокар
да (острый период болезни) гиперферментемию — повышение со
держания в крови миокардиальных ферментов: МВ-фракции креа-
тинфосфокиназы, повышение 1-й и 2-й фракций изоферментов ЛДГ
(лактатдегидрогеназа) и нарушение их соотношения (ЛДГ-1 > ЛДГ-2).
• Доказать иммунное происхождение воспалительных изменений ми
окарда:
а) положительная реакция торможения миграции лейкоцитов в
присутствии антигена миокарда;
б) уменьшение количества Т-лимфоцитов в периферической крови;
в) повышение содержания в сыворотке крови иммуноглобулинов
классов А и G;
126
г) обнаружение в повышенном титре циркулирующих иммунных
комплексов и противомиокардиальных антител;
д) появление в сыворотке крови в повышенном титре ревматоидно
го фактора.
• Подтвердить наличие «фонового» заболевания, способствовавшего
развитию миокардита.
В целом для миокардита более характерно частое отсутствие или же «скромность» лабораторных сдвигов, чем их выраженные изменения, как при ревматическом миокардите с высокой степенью активности процесса.
С учетом данных всех этапов диагностического поиска диагноз миокардита можно поставить с достаточной убедительностью. Иногда, однако, необходимо использовать и другие методы исследования, включенные в дополнительную схему. К этим методам следует прибегать далеко не во всех случаях.
Методы исследования центральной гемодинамики не являются существенными и обязательными для диагностики миокардита. Выявляя ту или иную степень нарушения насосной функции сердца, они объективизируют выраженность сердечной недостаточности. Наряду с этим динамические изменения показателей центральной гемодинамики в процессе лечения позволяют оценить эффективность проводимой терапии.
Радионуклидные методы (201Т1) позволяют доказать наличие очагов кардиосклероза у больных с тяжелым течением миокардита. Отсутствие крупноочагового кардиосклероза при правильно проведенной сцинтигра-фии — важный довод против ИБС.
Эндомиокардиальная биопсия заключается во введении в полость правого желудочка (через подключичную и верхнюю полую вены) специального зонда — биотома с целью получения кусочка эндокарда и миокарда для последующего гистохимического и электронно-микроскопического исследования. Метод используют для дифференциальной диагностики тяжелых неясных поражений миокарда только в специализированных лечебных учреждениях. Исследование обладает высокой информативностью и позволяет дифференцировать многие поражения миокарда.
Диагностика. Для постановки правильного диагноза необходимо выявить ряд признаков.
• Наличие инфекции, доказанной лабораторно или клинически
(включая выделение возбудителя, динамику титров противомикроб-
ных или антивирусных антител, наличие острофазовых показате
лей), либо другого основного заболевания (аллергоз, диффузное
заболевание соединительной ткани и др.).
• Изменение звуковой характеристики (ослабление I тона, ритм гало
па) и ритма сердца.
• Патологические изменения на ЭКГ (включая нарушения фазы ре-
поляризации желудочков, ритма и проводимости сердца).
• Повышение активности сывороточных ферментов: суммарной ЛДГ,
кардиальных изоферментов при соотношении ЛДГ-1 > ЛДГ-2, МФ-
фракции креатинфосфокиназы, а также ACT и АЛТ.
• Увеличение сердца, обнаруживаемое при рентгенологическом или
эхокардиографическом исследовании.
• Сердечная недостаточность (выраженная в различной степени).
127
Субъективные признаки (многообразные жалобы больных) в перечисленные признаки миокардита не входят вследствие их неспецифичности. Синдром иммунных нарушений также не включен, так как далеко не у всех больных миокардитом эти сдвиги выявляются.
Все перечисленные симптомы миокардита могут быть выражены в различной степени, что дает основание выделить заболевание легкой, средней тяжести и тяжелой формы (слабо выраженный, умеренно выраженный и ярко выраженный миокардит).
1. Слабо выраженный миокардит (легкое течение): общее состояние
страдает мало, но больные предъявляют большое количество жалоб (боли,
тахикардия, субфебрилитет, сердцебиение). При обследовании могут на
блюдаться ослабление I тона, нерезкий систолический шум, снижение
зубца Т на ЭКГ.
2. Умеренно выраженный миокардит (средней тяжести): выраженное
нарушение общего самочувствия, более выраженная одышка и чувство
слабости. Синдром поражения миокарда вполне отчетлив: увеличение раз
меров сердца, стойкое изменение зубца Г, нарушение ритма и(или) прово
димости.
3. Ярко выраженный (тяжелое течение): синдром поражения миокар
да выражен значительно: в частности, определяется тотальная сердечная
недостаточность, размеры сердца увеличены значительно.
Диагностика миокардита средней тяжести и особенно тяжелого течения осуществляется с достаточно большой определенностью. Распознать миокардит легкого течения значительно сложнее, так как многие симптомы напоминают проявления нейроциркуляторной дистонии, возникшей (чаще обострившейся) после перенесенной неспецифической (обычно респираторной) инфекции. Как правило, о перенесенном миокардите легкого течения судят ретроспективно, после ликвидации всех симптомов. Естественно, что такой диагноз не всегда может быть достаточно убедительным.
Особые формы миокардита. Среди особых форм заболевания следует специально выделить идиопатический миокардит Абрамова—Фидлера, называемый еще изолированным. Его относят к числу крайне тяжелого поражения сердечной мышцы аллергического генеза, довольно быстро приводящего к смерти. Причиной смерти могут быть прогрессирующая сердечная недостаточность, тяжелые, опасные для жизни расстройства ритма и проводимости, эмболии разной локализации, источником которых служат внутрисердечные (межтрабекулярные) тромбы. Смерть может наступить внезапно.
Причины болезни остаются неизвестными. Предполагают инвазию вирусов в миокард и неспецифическое аллергическое воспаление.
В клинической картине может доминировать выраженный ангинозный синдром, напоминающий ИБС. Болезнь может начинаться остро, но чаще развивается постепенно, на первых этапах доброкачественно. Затем наблюдаются увеличение сердца и постепенно прогрессирующая сердечная недостаточность, рефрактерная к проводимой терапии.
Формулировка развернутого клинического диагноза миокардита учитывает классификацию и основные клинические особенности. Она включает следующие пункты: 1) этиологический фактор (если точно известен); 2) клинико-патогенетический вариант (инфекционный, инфекци-онно-токсический, аллергический, в том числе инфекционно-аллергичес-кий, типа Абрамова—Фидлера и пр.); 3) тяжесть течения (легкий, сред-
128
ней тяжести, тяжелый); 4) характер течения (острое, подострое, хроническое); 5) наличие осложнений: сердечная недостаточность, тромбоэмбо-лический синдром, нарушения ритма и проводимости, относительная недостаточность митрального и(или) трикуспидального клапана и пр.
Лечение. При назначении лечения больным миокардитом учитывают этиологический фактор; патогенетические механизмы; выраженность синдрома поражения миокарда (в частности, наличие сердечной недостаточности и нарушений ритма и проводимости).
• Воздействие на этиологический фактор предусматривает:
1) борьбу с инфекцией; 2) лечение заболевания, на фоне которого развился миокардит; 3) устранение различных внешних патогенных воздействий.
1. Больным с инфекционными и инфекционно-токсическими миокар
дитами (миокардиты, возникающие во время инфекции или вскоре после
ее исчезновения) обычно назначают антибиотики, чаще всего пенициллин
(1 — 2 ЕД/сут) или полусинтетические пенициллины в те
чение 10—14 дней. Подавление очаговой инфекции (обычно верхних ды
хательных путей, бронхолегочного аппарата) способствует благоприятно
му исходу заболевания. При вирусной этиологии миокардита этиологичес
кая терапия практически не проводится.
2. Лечение заболевания, на фоне которого развился миокардит (на
пример, системной красной волчанки), является обязательным, так как
миокардит по существу — составная часть этого заболевания.
3. Устранение воздействия различных внешних патогенных факторов
рассматривается и как лучшее средство профилактики болезни и предуп
реждения его рецидивов при хроническом течении.
• Патогенетическая терапия предусматривает воздействие на:
1) иммунный компонент воспаления; 2) неспецифический компо
нент воспаления; 3) отдельные звенья патогенеза; 4) метаболизм
миокарда.
1. Учитывая современные представления об инфекционных миокардитах как заболеваниях инфекционно-аллергических, в основе которых лежит сенсибилизация миокарда, целесообразно назначать иммуносупрес-соры, в частности глюкокортикоидные препараты. Их применяют в следующих клинических ситуациях:
а) при миокардитах тяжелого течения; б) при острых миокардитах, в период обострения хронических форм; в) при наличии острофазовых показателей и особенно показателей иммунного воспаления. Преднизолон назначают обычно в умеренных дозах — 15 — 30 мг/сут в течение 2 — 5 нед. При миокардитах тяжелого течения типа Абрамова — Фидлера иногда назначают значительно большие дозы (60 — 80 мг), однако клинический эффект достигается далеко не всегда.
При снижении дозы преднизолона следует принимать аминохиноли-новые производные: хингамин (делагил), гидроксихлорохин (плаквенил) по 1 таблетке (0,25 г; 0,2 г) 1 —2 раза в сутки в течение 4 — 8 мес.
Больным миокардитом легкого течения иммуносупрессоры (особенно кортикостероиды) не назначают.
129
2. Для воздействия на неспецифический компонент воспаления при
острых миокардитах (или обострении хронических) любой тяжести назна
чают нестероидные противовоспалительные препараты (НПП) в общепри
нятых дозах. Наиболее часто используют индометацин (0,025 г 3 — 4 раза
в сутки, бруфен по 0,8— 1,2 г/сут или вольтарен — по 100— 150 мг/сут)
в течение 4 — 6 нед. Отменяют препараты при улучшении общего состоя
ния, повышении толерантности к физической нагрузке, исчезновении
жалоб, нормализации ЭКГ. При миокардитах тяжелого течения НПП ком
бинируют с преднизолоном.
3. На определенных стадиях развития миокардита повышается содер
жание кининов в миокарде. Учитывая их повреждающее действие, целесо
образно назначать ингибиторы кининовой системы [, 1982]:
пармидин (ангинин, продектин) внутрь по 0,25 г 3 — 4 раза в день в тече
ние 1 — 2 мес. Действие ингибиторов кининовой системы уменьшает остро
ту воспалительной реакции. Однако эти препараты не являются основны
ми, их принимают вместе с кортикостероидами и(или) НПП.
4. Применение средств, улучшающих метаболические процессы в ми
окарде, является важным компонентом при лечении больных миокарди
том. Их назначают на длительный период (2 — 3 мес) и проводят повтор
ные курсы лечения.
К таким средствам относятся рибоксин (0,25 г 3 — 4 раза в день), оро-тат калия (0,25 г 4 раза в день). Они играют лишь вспомогательную роль в лечебном комплексе и не могут заменить кортикостероиды и НПП.
• Воздействие на синдром поражения миокарда предусматривает лечение: 1) сердечной недостаточности; 2) нарушений ритма и проводимости; 3) тромбоэмболического синдрома.
1. Сердечная недостаточность, как отмечалось, наблюдается при
тяжелых миокардитах и в значительной степени утяжеляет прогноз бо
лезни. Лечение больных с сердечной недостаточностью проводится со
гласно общепринятым принципам [постельный режим, ограничение по
варенной соли, ингибиторы АПФ, сердечные гликозиды, при необходи
мости — мочегонные препараты]. Эффект сердечных гликозидов в этих
случаях не так ярко выражен, как при сердечной недостаточности, обу
словленной гемодинамической перегрузкой тех или иных отделов серд
ца. У больных миокардитом скорее возникают явления гликозидной
интоксикации, эктопические аритмии, нарушения проводимости, в связи
с чем следует быть особенно внимательным при назначении этих средств.
В отдельных случаях возникает необходимость в длительной поддер
живающей гликозидной терапии (чаще всего изоланидом или дигокси-
ном). Мочегонные препараты назначают с учетом стадии сердечной не
достаточности. (Подробнее о принципах и тактике лечения сердечными
гликозидами и мочегонными средствами см. «Сердечная недостаточ
ность».)
2. Необходимость в коррекции нарушений ритма и проводимости воз
никает лишь в тех случаях, когда указанные расстройства отрицательно
влияют на гемодинамику, вызывают ряд неприятных симптомов, угрожа
ют жизни больного (приступы желудочковой пароксизмальной тахикар
дии, приступы Морганьи —Адамса—Стокса).
Назначают различные лекарственные средства, устанавливают постоянные кардиостимуляторы, работающие в разных режимах.
130
3. Тромбоэмболический синдром наблюдается у больных с тяжелым течением миокардита (чаще всего при миокардите типа Абрамова — Фид-лера). Лечение проводится согласно общепринятым принципам (антикоа-гулянтная и фибринолитическая терапия).
Прогноз. При миокардитах легкого и среднего течения прогноз благоприятен. Он значительно серьезнее при миокардите тяжелого течения, а при миокардите типа Абрамова — Фидлера неблагоприятный.
Профилактика. Профилактика миокардитов включает мероприятия по предупреждению инфекций (санитарно-гигиенические, эпидемиологические), рациональное лечение инфекционных процессов, санацию хронических очагов инфекции, рациональное и строго обоснованное применение антибиотиков, сывороток и вакцин.
ПЕРИКАРДИТ
Среди различных болезней перикарда основное место принадлежит воспалительным — собственно перикардитам; другие формы поражения (кисты, новообразования) встречаются реже.
Перикардит — воспалительное заболевание околосердечной сумки и наружной оболочки сердца, являющееся чаще всего местным проявлением какого-либо общего заболевания (туберкулез, ревматизм, диффузные заболевания соединительной ткани) или сопутствующее заболевание миокарда и эндокарда.
Классификация. В настоящее время различные формы патологического процесса в перикарде подразделяют на основе клинико-морфологи-ческих признаков [, 1979].
I. Перикардиты.
А. Острые формы: 1) сухой или фибринозный; 2) выпотной или экссудативный (серозно-фибринозный и геморрагический), протекающий с тампонадой сердца или без тампонады; 3) гнойный и гнилостный.
Б. Хронические формы: 1) выпотной; 2) экссудативно-адгезив-
ный; 3) адгезивный («бессимптомный», с функциональными
нарушениями сердечной деятельности, с отложением извести,
с экстраперикардиальными сращениями, констриктивный).
II. Накопление в полости перикарда содержимого невоспалительного
происхождения (гидро-, гемо-, пневмо - и хилоперикард).
III. Новообразования: солитарные, диссеминированные, осложненные
перикардитом.
IV. Кисты (постоянного объема, увеличивающиеся).
Этиология. Причины, ведущие к развитию болезни, разнообразны:
• Вирусная инфекция (грипп А и В, Коксаки А и В, ECHO).
• Бактериальная инфекция (пневмококки, стрептококки, менинго
кокки, кишечная палочка, прочая микрофлора).
• Туберкулез, паразитарная инвазия (редко).
• Системные заболевания соединительной ткани (наиболее часто при
ревматоидном артрите, системной красной волчанке).
• Аллергические заболевания (сывороточная болезнь, лекарственная
аллергия).
131
• Метаболические факторы (уремия, микседема, подагра).
• Массивная рентгенотерапия (лучевое поражение).
• Инфаркт миокарда (в раннем и отдаленном периоде).
• Операции на сердце и перикарде.
Из представленной классификации следует, что:
1) перикардит может быть самостоятельным заболеванием с опреде
ленной клинической картиной;
2) перикардит может быть частью другого заболевания, и клиничес
кая картина будет складываться из признаков, присущих этому заболева
нию (например, ревматоидному артриту или системной красной волчан
ке), и симптомов самого перикардита;
3) выраженность симптомов перикардита может варьировать: так, в
клинической картине могут доминировать симптомы перикардита или пе
рикардит будет не более как одним из прочих синдромов болезни, ни в
коей мере не определяющих прогноз и особенности лечебной тактики.
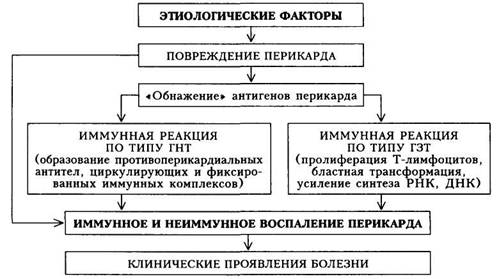
Патогенез. Механизмы развития болезни неоднородны и обусловливаются следующими факторами:
1) непосредственным токсическим воздействием на перикард, напри
мер, при метаболическом или лучевом поражении;
2) гематогенным или лимфогенным распространением инфекции;
3) непосредственным воздействием патологического процесса на пе
рикард (например, прорастание опухоли легкого или средостения, распро
странение гнойного процесса с плевры или прорыв в полость перикарда
абсцесса легкого, влияние субэпикардиального некроза миокарда на пери
кард при остром инфаркте миокарда);
4) аллергическим механизмом (по типу аутоагрессии — «антительный»
или иммунокомплексный механизм повреждения перикарда, иммунное вос
паление по механизму гиперчувствительности замедленного типа) — пери
кардиты при аллергических и системных заболеваниях соединительной
ткани, перикардиты с невыясненной этиологией (так называемые идиопати-
ческие, хотя роль вирусной инфекции в данном случае не отрицается).
Основные механизмы патогенеза перикардита представлены на схеме 12.
Таким образом, существует два основных пути повреждения перикарда — непосредственное воздействие патогенного агента и развитие воспаления на иммунной основе.
Клиническая картина. Проявления заболевания складываются из ряда синдромов:
1) синдром поражения перикарда (сухой, выпотной, слипчивый пери
кард) с острым или хроническим (рецидивирующим) течением;
2) синдром острофазных показателей (отражает реакцию организма
на воспалительный процесс; наблюдается при остром течении болезни,
чаще при сухом или выпотном перикардите);
3) синдром иммунных нарушений (наблюдается при иммунном генезе
поражения перикарда);
4) признаки другого заболевания (являющегося фоном для пораже
ния перикарда, например острый инфаркт миокарда, системная красная
волчанка или опухоль легкого и пр.).
132
|
Схема 12. Патогенез перикардита |
Сухой перикардит. На I этапе диагностического поиска выявляют жалобы больного на боль в области сердца, повышение температуры тела, одышку, нарушение общего самочувствия. Боль при сухом перикардите имеет наибольшее диагностическое значение и в отличие от болей при других заболеваниях сердца (в частности, при ИБО имеет ряд особенностей:
1) локализуется в области верхушки сердца, внизу грудины, непо
средственно не связана с физической нагрузкой и не купируется нитрогли
церином;
2) иррадиирует в шею, левую лопатку, эпигастрий, однако это не яв
ляется абсолютным признаком;
3) интенсивность болей колеблется в широких пределах (от незначи
тельной до мучительной);
4) усиливаются боли при дыхании и ослабевают в положении сидя с
некоторым наклоном тела вперед.
Симптомы общего характера, повышение температуры тела указывают лишь на переносимую (или перенесенную ранее) инфекцию. Естественно, что на I этапе диагностического поиска могут быть выявлены также жалобы, обусловленные заболеванием, приведшим к развитию перикардита (например, боли в суставах при ревматоидном артрите со всеми характерными признаками; кашель с выделением мокроты, похудание при опухоли легкого и пр.).
На II этапе диагностического поиска наиболее существенным признаком является обнаружение шума трения перикарда. Шум имеет ряд особенностей:
1) может быть преходящим, как в первые дни после острого инфаркта миокарда, или существовать длительное время (при уремическом перикардите);
133
2) может быть грубым и громким, даже определяться при пальпации,
или мягким;
3) воспринимается как скребущий, усиливающийся при надавливании
стетоскопом на прекардиальную область, чаще всего локализуется в об
ласти левого края грудины, в нижней ее части;
4) может состоять из трех компонентов: первый — непосредственно
перед I тоном, другой — в систоле, третий — в начале и середине диасто
лы (чаще всего шум определяется в систоле).
Основные задачи диагностического поиска на III этапе:
1) выявление критериев, позволяющих установить (или подтвердить)
вовлечение перикарда в патологический процесс;
2) установление этиологии заболевания, а также степени активности
патологического процесса;
3) уточнение характера заболевания, приведшего к развитию пери
кардита (если перикардит является составной частью какого-то иного за
болевания).
Электрокардиографическое исследование имеет большое значение, так как позволяет дифференцировать боли при остром перикардите от болей, обусловленных острым инфарктом миокарда. При перикардите отмечаются: 1) чаще во всех трех стандартных отведениях (ив ряде грудных) куполообразный подъем сегмента ST; 2) отсутствие дискордантности в изменениях сегмента ST; 3) отсутствие патологического зубца Q, что позволяет исключить острый инфаркт миокарда.
Лабораторные исследования имеют относительное значение для диагноза и показывают обычно изменения двоякого рода: 1) преходящий подъем «кардиоспецифических» ферментов (МВ-фракции КФК, повышение уровня •«сердечных» фракций ЛДГ—ЛДГ-1 и ЛДГ-2, умеренное повышение ACT и АЛТ); 2) более часто обнаруживаются изменения лабораторных анализов, имеющих отношение к •«фоновому» заболеванию, обусловливающему развитие острого перикардита (например, изменения, связанные с СКВ или инфарктом миокарда, острой пневмонией или вирусной инфекцией).
Сами по себе эти лабораторные сдвиги не имеют значения для диагноза перикардита, однако они демонстрируют «активность» основного заболевания.
Диагностика. Проявления сухого перикардита складываются из трех симптомов: боль характерной локализации, шум трения перикарда, изменения на ЭКГ.
Экссудативный перикардит. На I этапе диагностического поиска больные предъявляют жалобы, сходные с теми, что наблюдаются при сухом перикардите. Однако можно выделить характерные особенности экссудативного перикардита:
1) боль, бывшая достаточно острой при сухом перикардите, постепен
но ослабевает и становится тупой; иногда это просто чувство тяжести в об
ласти сердца;
2) появляется одышка при физической нагрузке, которая становится
слабее в положении сидя при наклоне туловища вперед (при этом экссу
дат скапливается в нижних отделах перикарда);
3) появляется сухой кашель, а иногда рвота вследствие давления экс
судата на трахею, бронхи и диафрагмальный нерв.
134
Эти симптомы не являются патогномоничными для выпотного перикардита и становятся объяснимыми при выявлении выпота в полости перикарда. Вместе с тем быстрота появления симптомов определяется скоростью нарастания выпота: при медленном появлении жидкости больной может не предъявлять никаких жалоб.
Если экссудативный перикардит развивается на фоне инфекции, то могут наблюдаться такие неспецифические симптомы, как повышение температуры тела, потливость и пр.
На II этапе диагностического поиска наиболее существенным является поиск признаков наличия жидкости в полости перикарда.
1) расширение границ сердечной тупости во все стороны (это наблю
дается, если количество жидкости превышает 300 — 500 мл), при этом
может отмечаться тенденция к увеличению площади абсолютной тупости,
имеющая диагностическое значение (этот симптом не выражен при нали
чии значительной эмфиземы легких);
2) в большинстве случаев верхушечный толчок и другие пульсации в
прекардиальной области не определяются;
3) тоны сердца глухие и сочетаются с шумом трения перикарда: если
удается проследить эволюцию перикардита от сухого до выпотного, то
можно наблюдать ослабление шума трения перикарда;
4) появляется так называемый парадоксальный пульс — ослабление
его наполнения на высоте вдоха;
5) вследствие повышения венозного давления отмечается набухание
шейных вен, особенно заметное при горизонтальном положении больного;
одновременно наблюдается одутловатость лица.
На III этапе диагностического поиска существенное значение для установления диагноза имеют электрокардиографическое, рентгенологическое и эхокардиографическое исследования.
Электрокардиограмма отражает изменения, сходные с наблюдаемыми при сухом перикардите: подъем сегмента ST с последующей инверсией зубца Т и отсутствием патологического зубца Q; часто отмечается сниженный вольтаж комплекса QRS, по мере рассасывания экссудата вольтаж возрастает.
Рентгенологическое исследование грудной клетки выявляет:
1) расширение тени сердца, приближающейся по форме к треуголь
ной, что сочетается с «чистыми» легочными полями. Подобная картина
позволяет дифференцировать изменения сердца при выпотном перикарди
те от кардиомегалии при развитии сердечной недостаточности;
2) уменьшение пульсации по внешнему контуру сердечной тени, вну
шающее подозрение на возможность перикардиального выпота. Этот при
знак ненадежен, так как может наблюдаться и при снижении сократитель
ной функции сердца, расширенного вследствие других заболеваний.
Эхокардиография позволяет определить даже небольшие количества жидкости в полости перикарда: появляются «эхо-пространства» между неподвижным перикардом и колеблющимся при сокращениях сердца эпикардом. Другой признак — указание на наличие жидкости над передней и задней стенками сердца (при больших выпотах) или только над задней стенкой (при меньшем количестве жидкости).
Из дополнительных инструментальных методов, позволяющих выявить наличие жидкости в полости перикарда, применяют ангиокардио-
135
график). При введении контрастного вещества в полость правого сердца четко контурируемые правые отделы сердца отделены пространством от внешнего контура сердца вследствие наличия жидкости в полости перикарда. Родионуклидный метод исследования также расширяет возможности подтверждения выпотного перикардита. Радиоизотопный препарат (коллоидный сульфид технеция) вводят в локтевую вену, после чего проводят сканирование сердца с помощью специального счетчика и записывающего устройства. При наличии жидкости в полости перикарда между легкими и тенью сердца, а также между сердцем и печенью определяется пространство, свободное от изотопа. Оба метода в настоящее время практически не используются в связи с большей точностью и неинвазивным характером эхокардиографического исследования.
Лабораторное исследование включает прежде всего анализ перикар-диального выпота.
Следует знать, что для перикардиального парацентеза существуют определенные показания:
а) симптомы тампонады сердца (значительное расширение тени, рез
кое повышение венозного давления, снижение артериального давления,
парадоксальный пульс);
б) подозрение на наличие гноя в полости перикарда;
в) подозрение на опухолевое поражение перикарда.
Первые два показания являются абсолютными.
Если перикардиальная жидкость имеет воспалительное происхождение, то относительная плотность ее 1,018—1,020, содержание белка превышает 30 г/л, реакция Ривальты положительная. Среди лейкоцитов могут преобладать нейтрофилы (если перикардит развивается после перенесенной пневмонии или другой инфекции) или лимфоциты (при хроническом течении болезни туберкулезной этиологии, а также при неизвестной этиологии — идиопатический перикардит). В экссудате при опухолевых перикардитах удается обнаружить атипические клетки. Если перикардит является «спутником» лимфогранулематоза, то можно выявить клетки Березовского —Штернберга. При так называемом холестериновом выпоте при микроскопии видны кристаллы холестерина, детрит и отдельные клеточные элементы в стадии жирового перерождения. Бактериологическое исследование жидкости неэффективно для обнаружения флоры.
Другая группа лабораторных данных относится к проявлениям основного заболевания, приведшего к развитию перикардита (например, обнаружение LE-клеток, антител к ДНК и РНК при системной красной волчанке или обнаружение ревматоидного фактора при ревматоидном артрите).
Критериями активности текущего воспалительного процесса (любого генеза) являются неспецифические острофазовые показатели (увеличение СОЭ, содержания аг-глобулинов, фибриногена, появление СРБ, изменение лейкоцитарной формулы).
Диагностика. Выпотной перикардит диагностируют на основании следующих признаков: 1) расширение границ сердца с резким ослаблением пульсации его контура, 2) отсутствие верхушечного толчка (или расположение его в пределах сердечной тупости), 3) глухость сердечных тонов, иногда в сочетании с шумом трения перикарда, 4) парадоксальный пульс (симптом необязателен), 5) повышение венозного давления, 6) изменения
136
на ЭКГ, эхокардиографические признаки наличия жидкости в полости перикарда.
Констриктивный перикардит. Констриктивный (слип-чивый) перикардит чаще диагностируется у мужчин, чем у женщин (2 — 5:1), в возрасте 20 — 50 лет и представляет собой исход выпотного перикардита. Однако часто констриктивный перикардит возникает без фазы накопления жидкого выпота или после его рассасывания. Наиболее выраженные рубцовые изменения перикарда с последующим отложением извести развиваются как исход гнойного или туберкулезного перикардита, а также гемоперикарда или геморрагического перикардита любой этиологии. Менее выраженные изменения перикарда наблюдаются при ревматических панкардитах. Последние способствуют также поражению клапанного аппарата с формированием порока сердца. Утолщение перикарда (часто до 1 см) с отложением извести формирует ригидную оболочку вокруг сердца, препятствующую диастолическому расслаблению желудочков. Рубцовые процессы могут также распространяться на устья полых вен и фиброзную оболочку печени. В начале диастолы желудочки быстро наполняются кровью, но к концу ее приток крови в правый желудочек резко нарушается. Все это ведет к падению давления в яремных венах во время быстрого наполнения желудочков и значительному его подъему в конце диастолы. Давление в венах большого круга резко повышается, что способствует увеличению печени, асциту и отекам.
На I этапе диагностического поиска при незначительных изменениях перикарда жалобы больных могут быть неспецифическими (слабость, повышенная утомляемость); иногда отмечается тяжесть в области правого подреберья за счет застоя крови в печени. Обычно не представляется возможным при расспросе выявить ранее перенесенный острый перикардит. При длительном течении болезни этиологию процесса не удается установить, при длительности до года этиология определяется более точно.
При выраженной констрикции и повышении венозного давления жалобы больных более определенны:
1) появление асцита (характерно, что отеки появляются вслед за асци
том, а не предшествуют ему, как при правожелудочковой недостаточности);
2) одутловатость и чувство «набухания» лица в горизонтальном поло
жении тела;
3) уменьшение выделения мочи.
На II этапе диагностического поиска наиболее существенными признаками является обнаружение застойных явлений в большом круге кровообращения:
1) набухание яремных вен, особенно выраженное в горизонтальном
положении больного, при этом отмечается резкое спадение вен в началь
ный период диастолы желудочков;
2) асцит различной степени выраженности;
3) увеличение печени, а при длительном течении болезни — увеличе
ние селезенки;
4) желтушность кожных покровов вследствие выраженного венозного
застоя в печени (иногда с формированием циркуляторного цирроза печени);
5) при длительном течении болезни развивается кахексия верхней по
ловины тела, контрастирующая с асцитом и отеками нижних конечностей.
137
Кроме этих диагностически важных симптомов, могут наблюдаться другие, не являющиеся обязательными, но их наличие также обусловлено поражением сердца и особенностями гемодинамики:
1) парадоксальный пульс: при вдохе наполнение пульса на лучевой
артерии уменьшается;
2) мерцательная аритмия (распространение склеротического процесса
на субэпикардиальные слои миокарда и особенно на область синусно-
предсердного узла, лежащего возле устья верхней полой вены);
3) трехчленный ритм (за счет появления дополнительного тона в диа
столе).
Размеры сердца обычно не увеличены, шумы не выслушиваются. Однако это не является обязательным, так как при констриктивном перикардите, развивающемся у больных ревматизмом или хроническими диффузными заболеваниями соединительной ткани, могут формироваться клапанные пороки с увеличением полостей сердца и измененной звуковой картиной.
При быстром развитии констрикции асцит и гепатомегалия развиваются быстро, однако асцит менее выражен и не сопровождается кахексией.
На III этапе диагностического поиска можно получить большое количество данных, подтверждающих первоначальную диагностическую концепцию.
Рентгенологическое исследование является наиболее значимым. Оно помогает выявить обызвествление перикарда и отсутствие застойных явлений в легких, что весьма существенно для дифференциации причин, обусловливающих выраженные застойные явления в большом круге кровообращения. Однако надо помнить, что изолированная кальцификация перикарда может не сопровождаться констриктивным синдромом, а констрик-тивный синдром может быть и без признаков кальцификации перикарда.

|
Из за большого объема этот материал размещен на нескольких страницах:
1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 42 43 44 45 46 47 48 49 50 51 52 |